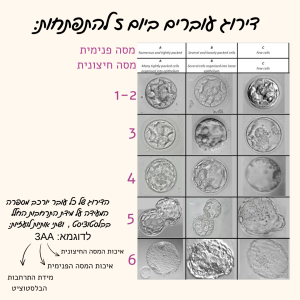
מטופלות רבות מתקשות להבין את האותיות והמספרים המתארים את איכות העוברים במעמד החזרת העוברים לרחם או כאשר מעוניינים להבין תוצאות של טיפול IVF שבוצע.
הכלי המשמש את האמבריולוגים לעקוב אחר העוברים המתפתחים של כל מטופלת הוא דוח המעבדה עליו מתעדים את ההתפתחות של כל עובר בכל אחד מימי הגידול במעבדה.
אופן כתיבת הדירוג בדוח המעבדה יכול להשתנות מעט ממעבה למעבעדה, אך בכולן הדירוג מתבצע על
בסיס המורפולוגיה של כל עובר, כלומר על בסיס הנראות שלו וקצב החלוקה שלו בהתאם
לכל יום עוקב שלאחר יום ההפריה.
בהתבסס על המאפיינים הללו האמבריולוג יכול לבחור את העובר/ים האיכותי/ים ביותר לצורך החזרה או הקפאה, שהם בעלי הפוטנציאל הגבוה ביותר להשרשה וללידת ילוד חי.
החזרת עוברים או הקפאתם מתבצעת לרוב בימים 3 או 5 להתפתחות ולכן נתמקד בדירוג עוברים
בהתאם לימי התפתחות אלה:
דירוג עוברים ביום 3 להתפתחות:
הדירוג מתייחס למספר מדדים:
1. מספר התאים בעובר: עובר איכותי יכיל בין 6-8 תאים ביום 3.
2. כמות שברי התאים הנראים בין התאים: ידורג בדר”כ ע”י הספרות 1-4.
הספרה 1 תעיד על כך שאין נוכחות של שברי תאים והספרה 4 תעיד שהעובר מכיל מעל 50% שברי תאים משטח העובר.
3. מידת הסימטריה של התאים (עד כמה התאים שווים בגודלם): ידורג ע”י האותיות A-C.
דירוג A יעיד על עובר שבו כל התאים שווים בגודלם ועובר בדירוג C יעיד על חוסר סימטריה משמעותי בין תאי העובר.
* כך הדירוג של כל עובר ביום 3 להתפתחות יורכב ממספר התאים שלו, ספרה ואות לועזית. לדוגמא, עובר בדירוג 81A הוא עובר המכיל 8 תאים ללא שברי תאים ובו כל התאים שווים בגודלם.

דירוג עוברים ביום 5 להתפתחות:
עוברי יום 5 מכונים בלסטוציסטים בהם כבר לא ניתן לספור את מספר התאים מכיוון שהם מכילים מעל 100 תאים. לבלבטוציסט מבנה מיוחד הכולל שני סוגי תאים: תאים הנמצאים בהיקף,מהם תיווצר שליית העובר ושכבת תאים הנמצאת בחלל הפנימי של הבלסטוציסט מהם יתפתח העובר עצמו. בחלל הבלסטוציסט
קיים נוזל וככל שהחלל גדול יותר, כך הבלסטוציסט נחשב מפותח יותר.
הדירוג של בלסטוציסטים מורכב מ:
1.ספרה המציינת את מידת ההתרחבות של החלל בבלסטוציסט:
מדורג ע”י הספרות 1-6. ביום 5 נצפה לראות בלסטוציסט בדירוג 3-4.
2. שתי אותיות לועזיות: האות הראשונה מתייחסת לאיכות המסה הפנימית שממנה יווצר העובר והאות השניה מתייחסת לאיכות השכבה החיצונית שממנה תיווצר השליה של העובר. מדורג ע”י האותיות A-C. בלסטוציסט בדירוגג AA נחשב לאיכותי ביותר.
* כך הדירוג של כל עובר ביום 5 להתפתחות יורכב מספרה המעידה על התרחבות החלל בבלסטוציסט
ושתי אותיות לועזיות.
לדוגמא, בלסטוציסט בדירוג 3AA נמצא בשלב שבו החלל הפנימי מתחיל להתרחב ובו גם
מסת התאים הפנימית והחיצונית בדירוג הגבוה ביותר.
מקווים שהמידע עזר להבנת האופן שבו מדורגים העוברים במעבדת IVF. כעת תוכלו
להבין באיזהאופן בוחרים המאבריולוגים יחד על הרופא המטפל את העובר/ים האיכותיים ביותר
מתוך סך העוברים הגדלים במעבדה, על מנת להעלות את הסיכוי להצלחת הטיפול ובסופו של דבר
להביא ללידת ילוד חי.
בהצלחה לכולם, מרפאת גרין.

 למה זה חשוב? מערכת החיסון הרחמית "מתנהגת" קצת אחרת ממערכת החיסון הכללית של הגוף.
למה זה חשוב? מערכת החיסון הרחמית "מתנהגת" קצת אחרת ממערכת החיסון הכללית של הגוף. מה הבדיקה מאפשרת?
מה הבדיקה מאפשרת?